| |
С.Н. Вадзюк, Н.О. Суслова
ВЛАСТИВОСТІ ОСНОВНИХ НЕРВОВИХ ПРОЦЕСІВ, ОСОБИСТІСНА ТРИВОЖНІСТЬ, НЕЙРОТИЗМ ТА ЕКСТРА-ІНТРОВЕРСІЯ У СТУДЕНТІВ З ПІДВИЩЕНИМ АРТЕРІАЛЬНИМ ТИСКОМ
Тернопільський державний медичний університет імені І.Я. Горбачевського, Тернопіль, Україна
Вступ. Психо-фізіологічні особливості в осіб молодого віку характеризується емоційною та вегетативною лабільністю. Саме в цей період розпочинається навчання у вищих навчальних закладах, що супроводжується зміною багаторічного стереотипу роботи (навчання у школі) [1], до якого звикли юнаки та дівчата, зростанням інформаційного навантаження і як результат, посилення вимог до адаптаційних можливостей організму. Що може призвести до виникнення дезадаптації, розвиток якої визначається особливостями вищої нервової діяльності та може проявлятись підвищенням артеріального тиску. Відомо також, що важлива роль у регуляції функцій внутрішніх органів, зокрема серцево-судинної системи, належить корі великих півкуль [6]. Але даних про особливості вищої нервової діяльності у студентів перших курсів з підвищеним артеріальним тиском у літературі немає.
Ось чому, метою нашого дослідження було вивчення властивостей основних нервових процесів (функціональної рухливості нервових процесів (ФРНП), сили процесів гальмування та збудження), ступеня особистісної тривожності, нейротизму та екстра-інтроверсії у студентів 18-20 років з підвищеним артеріальним тиском (АТ).
Матеріал та методи. Обстежено 120 студентів віком від 18 до 20 років Тернопільського державного медичного університету. Серед обстежених сформовано дві групи: перша - особи з підвищеним артеріальним тиском (n=80), друга група (порівняльна) - практично здорові студенти з нормальним артеріальним тиском (n=40). Психофізіологічний стан школярів вивчали з використанням бланкових опитувальників та комп’ютерної версії методики Я Стреляу, розробленої на кафедрі фізіології Тернопільського державного медичного університету імені І.Я. Горбачевського [4], за методиками Спілбергера (шкала особистісної тривожності), Айзенка (шкала нейротизму, екстра-інтроверсії) [5].
Статистичний обрахунок даних здійснювали з використанням t–критерію Стьюдента.
Результати дослідження та їх обговорення. При дослідженні рухливості нервових процесів у групі 18-річних студентів з підвищеним тиском (рис. 1) цей показник становив (65,74±1,17) %, а в однолітків з нормальним артеріальним тиском - (75,00±3,56) % (р<0,05). Для студентів 19 років характерними були такі значення функціональної рухливості нервових процесів: в обстежуваних з підвищеним артеріальним тиском цей показник становив (66,92±2,18) %, а в осіб з нормальними показниками артеріального тиску він дорівнював (84,86±2,99) % (р<0,05). У студентів 20 років були наступні показники рухливості нервових процесів: в осіб з підвищеним тиском (63,16±2,50) %, в групі порівняння достовірно вищим (78,34±4,13) % (р<0,05).

Рис. 1. Функціональна рухливість нервових процесів у студентів з підвищеним та нормальним артеріальним тиском.
Примітка: * - р<0,05.
Таким чином, функціональна рухливість нервових процесів у студентів з підвищеним артеріальним тиском виявилась достовірно нижчою ніж в обстежуваних з нормальним артеріальним тиском. А оскільки під функціональною рухливістю розуміють швидкість реагування на позитивні та гальмівні подразники і швидкість перемикання, то очевидно, у студентів з підвищеним тиском нервові клітини володіють меншою швидкістю переходити від збудження до гальмування та навпаки, що на фоні зростаючих інформаційних та психоемоційних навантаженнях приведе до перенапруження рухливості нервових процесів з наступним зростанням напруження адаптаційно- пристосувальних механізмів і з подальшим виснаженням функціональних можливостей організму у процесі навчання [9] і порушення регуляції судинного тонусу.
При співставлені сили процесів гальмування у студентів з підвищеним артеріальним тиском та у групі порівняння кожної представленої вікової категорії ми отримали наступні результати (рис. 2).

Рис. 2. Сила процесів гальмування у студентів з підвищеним та нормальним артеріальним тиском.
Примітка: * - р<0,05.
У групі 18-річних студентів з підвищеним артеріальним тиском досліджуваний показник становив (65,18±2,60) % а в осіб контрольної групи (73,66±4,13) % (р<0,05). Серед 19-річних обстежуваних з підвищеним артеріальним тиском відповідно (66,75±2,09) %, у студентів групи порівняння отриманий показник становив (72,60±2,67) % (р<0,05). Показник сили процесу гальмування в обстежуваних 20 років з підвищеним артеріальним тиском дорівнював (65,52±3,04) % та (69,12±3,91) % у студентів контрольної групи.
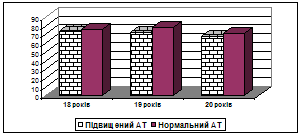
Рис. 3. Сила процесу збудження у студентів з підвищеним та нормальним артеріальним тиском.
Для підлітків 18-ти років з підвищеним артеріальним тиском сила процесів збудження була рівною (73,95±2,72) % і відповідно (75,69±2,54) % для студентів з нормальним артеріальним тиском. У віці 19-ти років цей показник становив: для студентів першої групи – (72,21±2,84) %, а для обстежуваних контрольної групи – (77,75±3,39) %. У студентів з підвищеним артеріальним тиском у 20 річному віці сила процесів збудження становила (67,69±3,24) % та (71,21±5,73) % - для обстежуваних з нормальними показниками артеріального тиску.
Отримані результати свідчать, що в обстежуваних з підвищеним артеріальним тиском сила процесів гальмування та збудження була слабшою ніж у групі порівняння. Ще І.П. Павлов вважав [3], що сила нервової системи характеризується працездатністю головного мозку, яка проявляється у її здатності витримувати довготривале та концентроване збудження чи дію дуже сильного, але короткотривалого подразника, не переходячи у стан позамежного гальмування, а стосовно до гальмівного процесу - в його здатності витримувати довготривале та надмірне напруження. Можливо, саме різниця у силі нервових процесів у студентів з підвищеним та нормальним артеріальним тиском визначає тип реагування на негативні зовнішні фактори, що проявляється у менших пристосувальних можливостях та меншій здатності витримувати навантаження різної складності, і як результат зрушення компенсаторно-пристосувальних реакцій у вигляді порушення регуляції судинного тонусу.
При аналізі даних тесту Спілбергера в осіб віком 18-20 років з підвищеним артеріальним тиском, порівняно з групою порівняння, виявлено достовірно вищі показники рівня тривожності у 18 та 19 років (табл. 1). Методика Айзенка дозволяє оцінити показники екстра-інтровертованості, які є досить стабільною характеристикою особистості та дослідження рівня нейротизму, який корелює з вираженістю психоемоційної напруги [8]. Рівень нейротизму у студентів 18-20 років виявився високим незалежно від рівня артеріального тиску. Оскільки на цей період життєвого розвитку людини припадає етап юності та ранньої зрілості чи дорослості [7], ймовірно це може виступати однією з причин емоційної нестійкості незалежно від рівня артеріального тиску.
Таблиця 1.
Рівень тривожності, нейротизму та екстра-інтроверсії у студентів 18-20 років
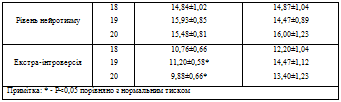
Примітка: * - Р<0,05 порівняно з нормальним тиском
При порівнянні значень екстра-інтроверсії у студентів 18-20 років з підвищеним та нормальним артеріальним тиском виявлена помірна інтровертованість в обстежуваних всіх вікових груп з підвищеним артеріальним тиском та середня екстраверсія в обстежуваних 19-20 років порівняльної групи. Це вказує про більш виражену психоемоційну напругу у групі осіб з підвищеним артеріальним тиском та схильність їх до приховування, до самоаналізу, до замкнутості, свої переживання та невдачі вони спрямовують у свій внутрішній світ [10].
Як свідчать праці вітчизняних вчених [2], підвищена тривожність представляє собою не ізольовану характерологічну особливість особистості, а входить у склад єдиного психофізіологічного синдрому, який запускає та підтримує основні патогенні механізми розвитку артеріальної гіпертензії та її ускладнень. До зростання рівня тривожності та нейротизму призводять порушення механізмів психологічної адаптації і відповідно зниження функціональних можливостей організму.
Отже, у студентів 18-20 років зростання особистісної тривожності, емоційної неврівноваженості, внутрішньої замкнутості, очевидно сприяє зниженню стійкості організму до дії стресогенних факторів, початку дезадаптаційних процесів та формування преморбідних психофізіологічних рис особистості, що веде до стійкого підвищення артеріального тиску.
Література:
1. Винославська О.В. Психологічні особливості студентської групи. // Практична психологія та соціальна робота. - 2005, №7. - С. 65-70.
2. Кодочигова А.И., Киричук В.Ф. и др. Диагностика интрапсихических конфликтов болных артериальной гипертензией молодого возраста. //Артериальная гипертензия – 2006. - Т. 11, №1. – С.49-51.
3. Макаренко М.В. Основи професійного відбору військових спеціалістів та методики вивчення індивідуальних психофізіологічних відмінностей між людьми. Інститут фізіології ім.. О.О. Богомольця НАН України, Науково-дослідний центр гуманітарних проблем Збройних сил України, Київ, 2006. - 395с.
4. Методи психодіагностики в системі професійної консультації безробітних. Методичний посібник. /Під рек. В.В. Синівського. - Київ, 2001, - 192 с.
5. Пашукова Т.І., Допіра А.І., та ін. Практикум із загальної психології / За ред. Т.І. Пашукової. - К.: Т-во “Знання”, КОО, 2000. - 204 с.
6. Превентивная кардиология. Под ред. Г.И. Косицкого. М., „Медицина”, 1977, 560 с.
7. Психология человека от рождения до смерти. Полный курс психологии развития. Под ред. член-кор. РАО А.А. Реана - СПб.:«прайм-ЕВРОЗНАК», 2005. - 416с.
8. Старостина Е.Г. Тревога и тревожные расстройства в практике кардиолога. // Кардиоваскулярная терапия и профилактика - 2006; 5(3). - С. 111-120.
9. Львів Тарасова О.Л. Особенности психофизиологической адаптации к учебной деятельности у подростков с различным типом вегетативной регуляции. Автореф. дис. ... канд. пед. наук. – Архангельск. – 2005. – 15 с.
10. http://testme.org.ua/test/start/146. Тест-опросник Айзенка ЕРІ
С.Г. Гадецкая, И.В. Балычевцева, Э.В. Бухтияров
КОРРЕКЦИЯ ТЕРАПИИ БРОНХИАЛЬНОЙ АСТМЫ У ДЕТЕЙ С РАЗЛИЧНЫМ ТЕЧЕНИЕМ РЕСПИРАТОРНОГО ХЛАМИДИОЗА
Донецкий государственный медицинский университет им. М. Горького,
г. Донецк, Украина
Рост распространенности бронхиальной астмы (БА) во всем мире определяет необходимость изучения факторов, влияющих на развитие заболевания, частоту и тяжесть обострений. Несмотря на значительные достижения в лечении БА, контроль над течением заболевания удается добиться не всегда. По различным данным, трехмесячный курс базисного лечения, соответствующего тяжести течения БА, способствует стабилизации клинико-функциональных показателей только у 60-80% больных [2,5]. Многочисленные исследования свидетельствуют, что в этиологической структуре детской респираторной патологии определенная роль принадлежит представителям семейства Chlamydiaceae [1,3,4]. Причем, именно Сhlamydophila рneumoniae играет значительную роль в развитии заболеваний органов дыхания, в частности бронхиальной астмы у пациентов различного возраста [1,4].
Целью нашей работы было определение значимости в развитии БА респираторного хламидиоза (РХ), с последующей оптимизацией терапии заболевания.
Материалы и методы исследования
Под нашим наблюдением находилось 136 детей в возрасте от 1 до 15 лет, страдающих БА, в периоде обострения заболевания. У всех больных БА выявлялась ДНК Сhl. pneumoniae в слизи из зева и мокроте методом полимеразной цепной реакции (ПЦР) при помощи набора реагентов GenePakTM DNA PCR test (Россия); серологическая диагностика сыворотки крови проводилась методом иммуноферментного анализа диагностическими тест-системами «ХламиБест IgG – стрип», «ХламиБест IgМ – стрип», производства ЗАО «ВекторБест» г.Новосибирск.
В работе изучались анамнестические сведения, наряду с общеклиническими обследованиями у детей с БА исследовались уровень общего иммуноглобулина Е, сывороточный ?-интерферон, ?-интерферон (?,?-ИФН), интерлейкины – 4, 10 (IL-4, 10). У детей старше 4 лет (108 человек) определялась степень бронхиальной проходимости методом пикфлоуметрии, спирометрии. Статистическая обработка результатов проводилась с использованием стандартного пакета программ Statistica.
Результаты и их обсуждение
По результатам обследования, инфицированность ХИ была выявлена у 85 (62,5%) детей с БА, которые составили основную группу наблюдения. Острое течение ХИ было диагностировано у 8 (9,4%) детей, хроническое течение с рецидивом инфекционного процесса отмечено у 55 (64,7%) больных. У 22 (25,8%) детей выявлялись низкие титры антител класса IgG без нарастания в динамике. Острое течение ХИ и обострение хронического расценивали как активный инфекционный процесс. Группу сравнения составили 51 больных БА с отрицательными результатами обследования на наличие Chl. pneumoniae.
При изучении преморбидного фона детей с БА выявлено, что отягощенная по БА наследственность зарегистрирована у 17 (20,0%) детей с сочетанием БА и РХ и у 24 (47,1%) неинфицированных пациентов (p<0,002). На раннем искусственном вскармливании находились 26 (30,6%) пациентов с БА и РХ и 28 (54,9%) детей с БА, не инфицированных Chl. pneumoniae (p<0,05). Проявления атопического дерматита на первом году жизни также достоверно чаще (p<0,05) имели место у детей, не инфицированных Chl. pneumoniae (7; 8,2% и 16; 31,4% детей соответственно).
Длительность обострения у больных БА определялась от момента появления первых симптомов бронхиальной обструкции, учитывая период неэффективного амбулаторного лечения. У детей с БА и РХ длительность обострения была в 1,5 раза больше, чем у неинфицированных пациентов и составила 26,8 ± 1,9 дней и 18,4 ± 1,0 дней соответственно (p<0,001).
Степень тяжести БА более выражена в группе детей с БА и РХ – детей с легким течением заболевания было достоверно больше среди неинфицированных пациентов (31; 60,8% и 20; 39,2% детей соответственно; p<0,01).
Уровень IgE у детей, больных БА, сочетающейся с РХ, повышается с возрастом и у старше 9-ти лет значимо превышает уровень неинфицированных пациентов – 585,5±57,17 нг/мл и 329,41±63,89 нг/мл соответственно, р<0,005. При этом частота поливалентной сенсибилизации была более значительной среди неинфицированных пациентов.
Для выявления влияния хламидийной инфекции на клиническую картину БА нами проанализировано течение текущего обострения БА. Тяжесть состояния на момент поступления у детей с БА и РХ обусловливалась совокупностью бронхообструктивного и интоксикационного синдромов. Симптомы интоксикации имелись у 41 (48,2%) пациентов с сочетанием БА и РХ, причем у 27 (31,8%) из них обострение заболевания начиналось с повышения температуры тела. У больных БА, не инфицированных Сhl. pneumoniae симптомы интоксикации имелись лишь у трети пациентов (16; 31,4%; p<0,05). Для детей с БА на фоне РХ было характерным большое количество разнокалиберных влажных хрипов над всей поверхностью легких при физикальном обследовании (47; 55,3%), что свидетельствует о преобладании вазосекреторного компонента в механизме бронхиальной обструкции, в отличии от неинфицированных пациентов (19,6%; p<0,0001).
В основной группе у большинства (45; 76,3%) детей зарегистрированы нарушения функции внешнего дыхания по смешанному типу. У неинфицированных пациентов преобладали (36; 73,4%) нарушения вентиляционной функции по обструктивному типу; (p<0,001). Показатели пиковой скорости выдоха были достоверно ниже в группе детей с сочетанием БА и РХ и составили соответственно 74,57±1,57 % и 81,77±1,63 % (p<0,001).
При изучении цитокинового статуса выявлено значительное понижение уровня ?-интерферона у всех детей с БА по сравнению со здоровыми детьми (p<0,001) – 4,08±0,13 пг/мл, 4,02±0,13 пг/мл и 32,48±0,37 пг/мл соответственно. Содержание в сыворотке крови ?-ИФН у детей с БА в несколько раз превышало показатели здоровых детей и составило соответственно 331,25±16,6 пг/мл, 316,13±25,43 пг/мл и 113,73±11,38 пг/мл (p<0,001). У больных БА, сочетающейся с активным течением РХ, выявлен высокий уровень IL-4 (40,46±4,67 пг/мл) в сравнении с латентным течением инфекции (20,59±2,83 пг/мл) и неинфицированными детьми (24,69±3,55 пг/мл, р<0,005). Ассоциация БА с активным течением респираторного хламидиоза сопровождалась достоверным снижением уровня IL-10 (9,07±0,5 пг/мл) в сравнении со здоровыми детьми (13,09±1,53 пг/мл), при латентном течении инфекции отмечалось более выраженное снижение уровня IL-10 (7,47±0,39 пг/мл, p<0,005).
Учитывая анамнестические, клинические и лабораторные признаки респираторной инфекции, вызванной Chl. pneumoniae у детей с БА, а также более тяжелый характер течения заболевания и его обострений, нами введены в комплекс общепринятой терапии БА методы лечения ХИ.
Больные БА, протекающей на фоне РХ были разделены на 2 группы. В первую группу вошли дети с активным течением инфекции – 63 ребенка (74,1%) в комплекс терапии которых, кроме базисной терапии, включающей ингаляционные кортикостероиды (фликсотид) в возрастных дозировках, соответствующих степени тяжести БА и бронхолитической терапии (ингаляции ?2-агонистов), были включены антибиотик из группы макролидов – ровамицин в суточной дозировке 150 000 ЕД/кг в течение 14 дней, а также препараты интерферона.
Учитывая интерфероновый статус у детей с БА при назначении препаратов интерферона для лечения хламидийной инфекции нами не использовались индукторы интерферона. Предпочтение было отдано человеческому рекомбинантному интерферону-?2b – виферону. Виферон применяли в виде ректальных суппозиториев – 2 дозировки: Виферон-1 (150 000 МЕ интерферона в одной свече) у детей дошкольного возраста и Виферон-2 (500 000 МЕ) у детей школьного возраста по схеме: по 2 свечи ежедневно с 12-часовым интервалом в течение 10 дней, затем 3 раза в неделю через день по 2 свечи в сутки с 12-часовым интервалом в течение 1 месяца.
Во вторую группу вошли дети с латентным хроническим течением ХИ – 22 (25,8%) ребенка. В связи с отсутствием в этой группе детей активного инфекционного процесса в комплекс терапии этих пациентов не включали антибактериальные средства, но проводили коррекцию интерферонового статуса вифероном.
При повторном обследовании через год после окончания лечения хламидийной инфекции противохламидийные антитела в низком титре определялись лишь у 7 пациентов (8,2 %) при удовлетворительном общем состоянии. Результаты ПЦР в мокроте у всех детей были отрицательными. У них изменились частота и длительность обострений БА по сравнению со значениями этих показателей до лечения. Так, частота обострений БА на момент первичного обследования составляла 5,27±0,23 раз в течение года, после лечения хламидийной инфекции и на фоне базисной терапии БА частота обострений уменьшилась в 5 раз и составила 1,05±0,13 раз. Длительность обострений до первичного обследования детей с БА составляла 26,8±1,9 дней у пациентов с респираторным хламидиозом и через год после проведенного лечения составляла 4,88±0,5 дней. Частота респираторных инфекций уменьшилась более чем в 2 раза. Кроме того, отмечено выраженное снижение уровня сывороточного ?-ИФН (331,25±16,6 и 172,5±12,64 пг/мл соответственно). Одновременно отмечено повышение почти в 10 раз уровня сывороточного ?-ИФН (4,08±0,13 и 14,0±1,5 пг/мл соответственно).
Таким образом, лечение хламидийной инфекции у детей с БА способствует наступлению ремиссии астмы, уменьшению частоты и длительности обострений и интеркуррентных заболеваний органов дыхания.
Список литературы
1. Евсюкова Е.В., Федосеев Г.Б., Савичева А.М. Хламидийная инфекция и аспириновая бронхиальная астма // Пульмонология. – 2002. – №5. – С. 64-68
2. Зайцева С.В., Зайцева О.В. Бронхиальная астма у детей: пути оптимизации терапии // Лечащий врач. – 2001. – №8. – С. 36-41
3. Охлопкова К.А., Суслова О.В., Ахмина Н.И. и др. Хламидийная этиология заболеваний нижних отделов дыхательных путей у детей раннего возраста // Педиатрия. – 2001. – №5. – С. 40-42
4. Blasi F. Chlamydia pneumoniae in respiratory infections. In. Pekka Saikki, ed. Proceedings 4th Meeting of the European society for Chlamydia research. Helsinki; 2000. 231 – 234.
5. Leung D.Y., Spahn J.D., Szefler S.J. Immunologic basis and management of steroid-resistant asthma. Allergi Asthma Proc. 1999; 20: 9 – 14
Дука Е.Д., Иванусь С.Г.
ПОКАЗАТЕЛИ МИТОХОНДРИАЛЬНОЙ АКТИВНОСТИ ЛИМФОЦИТОВ У ДЕТЕЙ С ХРОНИЧЕСКИМИ БРОНХОЛЕГОЧНЫМИ ЗАБОЛЕВАНИЯМИ
Днепропетровская государственная медицинская академия,
Городской кардиопульмонологический центр ДГБ №2 г.Днепропетровск
Результаты исследований последних лет свидетельствуют о значительной распространенности митохондриальной дисфункции, являющейся основой для развития целого ряда патологических процессов. Доказано, что в реакции на патологический процесс существенное значение могут иметь индивидуальные характеристики энергообмена, которые диктуют свои требования к проводимому лечению.
Нами было обследовано 75 детей от 1 года до 18 лет с хроническими бронхолегочными заболеваниями (рецидивирующий и хронический бронхит). Контрольную группу составили 39 здоровых детей. Помимо клинико-анамнестических и функциональных методов исследования для выявления нарушений клеточной энергетики нами применен метод цитохимического анализа лимфоцитов периферической крови, позволяющий по активности митохондриальных ферментов – сукцинатдегидрогеназы (СДГ), a-глицерофосфатдегидрогеназы (a-ГФДГ) и лактатдегидрогеназы (ЛДГ) оценить функцию митохондрий.
В результате визуального цитотохимического исследования у обследованных детей выявлены достоверные изменения активности митохондриальных ферментов лимфоцитов. У всех пациентов отмечалось снижение интенсивности клеточного энергообмена в виде низкой активности СДГ (в 1,2 раза меньше нормативных показателей), в большей степени выраженности у детей с высокой активностью эндобронхита и распространенным бронхолегочным процессом. Кроме того, активность ЛДГ достоверно повышена (на 33%), что указывает на компенсаторную активацию гликолиза в условиях снижения активности процессов аэробного обмена.
Обращает внимание, что активность a-ГФДГ не отмечалась от таковой в группе контроля, митохондриальная активность лимфоцитов которых находилась в пределах нормативных значений.
Полученные результаты свидетельствуют о формировании митохондриальной недостаточности на фоне хронической гипоксии у детей с хроническими бронхолегочными заболеваниями, требующей направленной коррекции энерготропными препаратами.
В.А. Клименко
ЕФЕКТИВНІСТЬ СУМІШІ «НУТРІЛОН ПЕПТІ» ФІРМИ «НУТРИЦІЯ» ПРИ ЛІКУВАННІ АТОПІЧНОГО ДЕРМАТИТУ У ДІТЕЙ ГРУДНОГО ВІКУ
Харківський державний медичний університет, м. Харків, Україна
Атопічний дерматит (АД) становить актуальну проблему сьогодення. Актуальність обумовлена епідеміологічним, психосоціальним, науковим, практичним медичним, економічним та медико-організаційним аспектами. Лікування АД у ранньому дитячому віці – найбільш відповідальна задача, бо саме у цьому віці можливе переривання «атопічного маршу» і найбільш вірогідний позитивний прогноз захворювання [3,5]. Саме педіатри вважаються режисерами «життєвого сценарію» хворого на АД, і ефективність лікування ранніх проявів атопії у дитини грудного віку обумовлює і короткочасний, і довгостроковий прогноз захворювання. Особливостями АД у грудному віці є переважання харчових тригерів. Це обумовлено: високим антигенним навантаженням (у кишечник надходять в 10 разів більше алергенів, чим у дихальні шляхи й в 300 разів більше, ніж контактує зі шкірою) [1]; підвищеною кількістю антигенрозпізнаючих рецепторів на імунних клітинах пейерових бляшок кишечнику - до 40% (у порівнянні з 10% на інших лімфоїдних утвореннях) [1]; фізіологічною недостатністю дистантного травлення; незрілістю імунологічних і неімунологічних бар'єрів шлунково-кишкового тракту. Наведені особливості призводять, по образному висловлюванню А.В. Мазуріна та І.М. Воронова, до відсутності «кишкового блоку» і «імунного виключення» алергенів. Основою патогенетичної терапії АД дітей грудного віку є лікувальне харчування та нормалізація процесів травлення. Саме тому, метою роботи явилось удосконалення лікувального харчування атопічного дерматиту у дітей грудного віку.
Завдання дослідження: встановити ефективність суміші зі значним гідролізом білка «Нутрілон Пепті» фірми «Нутриція» (Голландія) у лікувальному харчуванні дитини грудного віку.
Методика. Під спостереженням знаходилось 30 дітей віком 2-8 міс., що страждають на АД. В залежності від виду вигодовування усі досліджувані були поділені на дві групи: 1 група (головна) - 10 дітей на штучному вигодовуванні; та 2 група (порівняння) – 20 пацієнтів, що отримували природне вигодовування. У дітей головної групи у якості лікувального харчування застосовували суміш зі значним гідролізом білка «Нутрілон Пепті» фірми «Нутриція». Обсяг інших лікувальних заходів проводився згідно одному алгоритму відповідно протоколів лікування АД. Оцінка ефективності терапії проводилась через 1 місяць. Враховували сумарну оцінку важкості АД згідно шкали EASI [2], тривалість загострення дерматиту, динаміку ваги, наявність розладів травлення, тривалість застосування зовнішніх протизапальних засобів і топічних стероїдів, показники клінічного аналізу крові, суб‘єктивну оцінку якості лікування (відмінна/ задовільна/ незадовільна) батьками хворої дитини. Математична обробка результатів проводилася методами варіаційної статистики з використанням програми Microsoft Excel 7.0.
Результати та їх обговорення. При аналізі даних анамнезу життя у 6 дітей (60%) головної та 8 пацієнтів (40%) групи порівняння встановлена обтяжена спадковість, з них по лінії матері у 40% та 35% відповідно. Серед хворих другої групи у трьох матерів мали місце прояви алергічних захворювань (АД, контактний алергічний дерматит та алергічний риніт) під час годування дитини груддю. У більшості дітей першої групи (80%) та у 30% пацієнтів другої групи відмічалися ознаки функціональних порушень травлення – метеоризм, помірновиражений абдомінальний больовий синдром, що проявлявся періодичним плачем та занепокоєнням дитини. Перші алергічні ураження шкіри встановлені у віці 2,5±0,6 міс. та 4,6±0,9 міс. у хворих 1 та 2 груп відповідно. Відмічені певні труднощі у трактуванні уражень шкіри у дітей раннього віку. Труднощі обумовлені неможливістю користування критеріями Hanifin, Rajka (1980) у дітей раннього віку при перших, початкових проявах хвороби та неможливістю у більшості випадків проведення диференційного діагнозу між класичним АД та харчовою гіперчутливістю внаслідок функціональної незрілості дистантного травлення у дитини грудного віку. У всіх дітей з першими проявами алергічного ураження шкіри був встановлений діагноз АД на підставі характерних морфологічних уражень шкіри та локалізації висипки. Це, з одного боку, є гіпердіагностикою, але, з іншого боку, дозволяє узагальнити проблему, привернути більшу увагу до цих пацієнтів, що становлять групу підвищеного ризику розвитку атопічного маршу та сприяє розробці єдиних алгоритмів лікування та догляду дітей.
Дітям першої групи, що знаходились на штучному вигодовування, заміна суміші на «Нутрілон Пепті» проводилась відразу на 100% об‘єму (не поступово!). Наш досвід свідчить, що це – єдиний алгоритм призначення сумішей зі значним та частковим гідролізом білка, які мають гіркуватий смак. Зниження апетиту, пов'язане з адаптацією до смакових особливостей продукту, відзначено у 8 дітей (80%) - воно було короткочасним (до 3-5 днів), і надалі діти охоче їли суміш. Обов‘язковим є попередження батьків про зміну характеру та кратності випорожнень у дитини при застосуванні лікувальних сумішей зі значним та частковим гідролізом білка. Це підвищує комплаєнс і попереджає відмову від застосування суміші, занепокоєння батьків.
У всіх дітей, що знаходились під спостереженням, відмічена позитивна динаміка хвороби. При сумарній оцінці важкості АД згідно шкали EASI через 1 міс. відмічено зниження індексу з 42,5±5,2 до 9,4±2,7 та з 44,3±6,2 до 16,6±2,8 (P<0,001) у дітей головної та контрольної груп відповідно. Середня тривалість загострення дерматиту склала 6,3±2,1 та 8,1±1,9 днів відповідно. У 2 дітей першої групи (20%) та у 7 пацієнтів другої групи (35%) протягом місяця було відмічено повторне зростання симптомів дерматиту після ліквідації першого загострення хвороби. Тривалість застосування зовнішніх протизапальних засобів склала 5,9±1,1 та 7,1±1,5 днів, з них тривалість застосування гормональних топічних препаратів складала 3,1±0,4 та 5,2±1,1 днів у хворих головної та контрольної груп відповідно (топічні стероїди застосовувались, враховуючи тяжкість ураження, у 3 дітей першої групи і у 5 дітей другої групи). У дітей обох груп відмічені задовільні показники фізичного та психічного розвитку – динаміка зростання маси, тургор тканин, емоційний статус відповідали середнім для даного віку. У всіх дітей першої та у більшості пацієнтів (75%) другої групи відмічено нормалізація процесів травлення згідно клінічних ознак (відсутність стазу у шлунку, зригування, метеоризму, збереження задовільної перистальтики) та параклінічних (за даними копрограми). Але у 5 хворих, що знаходились на грудному вигодовуванні, залишались збільшена кількість нейтрального жиру, жирних кислот та мила у стулі при мікроскопічному дослідженні. Данні клінічного аналізу крові були у межах вікової норми у всіх дітей першої та у 17 дітей (85%) другої групи, що свідчить про адекватність вигодовування. У трьох дітей контрольної групи відмічена залізодефіцитна анемія 1 ступеня, що пов‘язано, можливо, з елімінаційними дієтами, що призначались матерям-годувальницям. При суб‘єктивній оцінці ефективності лікування батьками хворої дитини незадовільної оцінки не відмічено в жодному випадку. Відмінна оцінка встановлена у 60% хворих головної групи та 40% групи контролю; задовільна – в 40% та 60% випадках відповідно.
Ефективність терапії атопічного дерматиту при застосуванні суміші «Пепті» фірми «Нутриція» була вище, ніж у дітей, що отримували грудне вигодовування. Але, враховуючи рекомендації вітчизняних вчених, також ESPGHAN, ESPACI, Американської академії педіатрії, в жодному випадку дитині не було припинено природне вигодовування. Слід підкреслити складність визначення елімінаційної дієти для матері та можливість підтримки атопічного статусу дитини не тільки спадковістю, але і чинниками, що присутні у молоці матері, яка страждає на алергію (зокрема, інтерлейкіни 4 та 8, фактор RANTES та ін.)[4]. Питання щодо заміни грудного молока лікувальними сумішами (зокрема зі значним гідролізом білка) при АД потребує подальшого вивчення із визначенням конкретних критеріїв для відміни природного вигодовування.
Висновки: У дитини раннього віку провідними тригерами атопії є харчові алергени. Включення лікувального харчування сумішшю зі значним гідролізом білка «Нутрілон Пепті» фірми «Нутриція» у протоколи лікування атопічного дерматиту дітей грудного віку дозволяє підвищити ефективність терапії і досягти ремісії захворювання у більшості хворих.
Література:
1. Пухлик Б.М. Элементарная аллергология. – Винница: Велес,2002. – 148с.
2. A novel topical treatment for atopic eczema. Eczema relief. Flare control.//Novartis Pharma AG. CH-4002. Basel. Switzerland. – P.65.
3. Bergmann R.L. Atopic dermatitis in early infancy predicts allergic airway diseases at 5 years / R.L. Bergmann, G. Edenharter, K.E. Bergmann // Clin. Exp. Allergy. – 1998. – Vol.28. – P.965-970 -11
4. Bottcher M., Jenmalm M., Bjorksten B., Garofalo R. Chemoattractant Factors in Breast Milk from Allergic and Nonallergic Mothers //Pediatric Research. – 2000. - V.47, N5. – P.592-596.
5. Gustafsson D. Development of allergies and asthma in infants and young children with atopic dermatitis: a prospective follow-up to 7 years of age / D. Gustafsson, O. Sjoberg, T. Foucard // Allergy. – 2000. – Vol.55. – P.240-245. - 16
Резюме. Доведено ефективність суміші зі значним гідролізом білка «Нутрілон Пепті» фірми «Нутриція» у лікувальному харчуванні дітей віком 2-8 міс, хворих на АД. Суміш отримували 10 дітей, групу порівняння склали 20 пацієнтів, що знаходились на природному вигодовуванні. При оцінці ефективності терапії через 1 міс. відмічені зниження індексу EASI з 42,5±5,2 до 9,4±2,7 та з 44,3±6,2 до 16,6±2,8 (P<0,001); середня тривалість загострення дерматиту (6,3±2,1 та 8,1±1,9 днів); тривалість застосування зовнішніх протизапальних засобів (5,9±1,1 та 7,1±1,5 днів), з них гормональних топічних препаратів (3,1±0,4 та 5,2±1,1 днів) у хворих головної та контрольної груп відповідно. У всіх пацієнтів, що отримували суміш «Нутрілон Пепті» відмічені задовільні показники фізичного та психічного розвитку, нормалізація процесів травлення. Рекомендовано включення суміші «Пепті» у протоколи лікування атопічного дерматиту дітей грудного віку.
Ключові слова: діти, атопічний дерматит, лікувальне харчування, Нутрілон, Пепті.
Резюме. Доказана эффективность смеси со значительным гидролизом белка «Нутрилон Пепти» фирмы «Нутриция» в лечебном питании детей 2-8 месячного возраста, страдающих АД. Смесь получали 10 детей, группу сравнения составили 20 пациентов, находившихся на естественном вскармливании. При оценке эффективности терапии через 1 мес. отмечено снижения индекса EASI с 42,5±5,2 до 9,4±2,7 и с 44,3±6,2 до 16,6±2,8 (P<0,001); средняя продолжительность обострения дерматита (6,3±2,1 и 8,1±1,9 дней); длительность применения наружных противовоспалительных средств (5,9±1,1 и 7,1±1,5 дней), из них гормональных топических препаратов (3,1±0,4 и 5,2±1,1 дней) у больных основной и контрольной групп соответственно. У всех пациентов, которые получали смесь «Нутрилон Пепти» отмечены удовлетворительные показатели физического и психического развития, нормализация процессов пищеварения. Рекомендовано включение смеси «Нутрилон Пепти» в протоколы лечения атопического дерматита у детей грудного возраста.
Ключевые слова: дети, атопический дерматит, лечебное питание, Нутрилон, Пепти.
А.А. Мироненко, Н.В. Кизима, Ж.А. Максименко
ВОПРОСЫ ОРГАНИЗАЦИИ РЕАБИЛИТАЦИОННЫХ МЕРОПРИЯТИЙ
В ОТДЕЛЕНИИ ВОССТАНОВИТЕЛЬНОГО ЛЕЧЕНИЯ
ПРИ ДЕТСКОЙ КЛИНИЧЕСКОЙ БОЛЬНИЦЕ
Запорожский государственный медицинский университет Кафедра пропедевтической педиатрии (зав.каф. проф. О.Г. Иванько) Детская клиническая больница №2 г. Запорожья
В условиях урбанизации, нарушения гигиенических норм окружающей среды, гиподинамии, постоянного перенапряжения нервной системы (компьютеризация, темпы обучения, видеопродукция), питания с большим количеством красителей, консервантов и химических заменителей вкуса отмечается ухудшение показателей здоровья детского населения в последние годы [5,7]. Ведущие гигиенисты считают, что яркими формами отрицательного влияния на организм детей является организация школьного обучения детей с 6 лет, переход на шестидневную рабочую неделю [2]. Как свидетельствуют данные официальной статистики МЗ Украины, распространенность заболеваний среди детей в возрасте до 14 лет в последнее десятилетие возросла более чем на четверть, заболеваемость более чем на 15% [1]. Среди школьников наблюдается функциональные нарушения в деятельности различных систем организма: сердечно-сосудистой - у 26,6% учеников, органов дыхания – у 27%, пищеварительного тракта – у 4%. Каждый третий ученик страдает соматическими болезнями. В 4,5 раза увеличилось количество детей, отнесенных по состоянию здоровья к специальной медицинской группе. Все вышеизложенное определяет необходимость дальнейшего поиска путей оптимизации медицинского обеспечения. Большая роль в профилактике, лечении и восстановительной терапии сегодня отводится природным и преформированным физическим факторам [4,6,7].
Целью нашей работы был анализ необходимости организации реабилитационных мероприятий по месту жительства, категорий пациентов и эффективности оказанной им медицинской помощи в условиях отделения восстановительного лечения детской клинической больницы крупного промышленного центра.
И в нашей клинике большая часть патологии детского возраста относится к «функциональной». Наличие жалоб, ухудшение качества жизни, даже при отсутствии типичных органических изменений, не позволяют нам оставить без внимания эту группу детей. Агрессивную лекарственную терапию у данного контингента считаем не обоснованной. На первое место в таких случаях выходит помощь в организации здорового образа жизни, оптимального режима дня и рационального питания, занятия ЛФК и подготовка к спортивным тренировкам, физиотерапевтические процедуры, массаж. Также одна из ведущих проблем в нашей работе – это группа часто болеющих детей (ЧБД) и диспансерная группа детей с хроническими болезнями. Реабилитационный комплекс и для этих пациентов включает проведение профилактических мероприятий как в семье, организованном коллективе, та и в поликлинике, санатории. Известно, что организация медицинского отбора детей на санаторное лечение имеет определенные отличия, которые обусловлены периодами развития детского организма, своеобразием реактивности, длительности (2 недели и более) периода акклиматизации и реакклиматизации, которые нередко сопровождаются обострением основного заболевания, необходимостью соответствующего возрасту режима, питания, педагогической работы.
Санаторное, восстановительное лечение, профилактические мероприятия большинству детей целесообразно проводить в привычных климатических условиях [3,4,7]. Необходимость организации реабилитационных мероприятий по месту жительства обусловлена еще и тем, что основная часть восстановительных, профилактических процедур рекомендуется к применению не менее 2-х раз в год, что сложно обеспечить в условиях санаторно-курортных зон, в том числе и по финансовым причинам. В условиях крупного промышленного центра с этой задачей справится отделение восстановительного лечения при детской клинике. Отделение восстановительного лечения на базе 2 поликлинического отделения детской клинической больницы №2 работает с мая 1997 г. В отделении осуществляется обследование и противорецидивное лечение диспансерной группы больных с заболеваниями желудочно-кишечного тракта (ЖКТ), пульмонологических и аллергологических больных, детей из группы ЧБД, пациентов с неврологической и ортопедической патологией, оздоровление детей с «функциональными» нарушениями. За период 2004-2006 г.г. в отделении оказана медицинская помощь 1928 пациентам в возрасте от 2 недель до 18 лет. Из них – пульмонологических больных – 834 ребенка (43,25%), пациентов с патологией ЖКТ – 183 (9,49%), ортопедических больных – 251 (13,01%), детей с аллергопатологией – 296 (15,35%), с неврологическими расстройствами – 351 ребенок (18,2%), 13 (0,7%) детей с заболеваниями мочевой системы, нарушениями зрения и т.д. Школьники и подростки составили 58,4% (или 1126 человек). Около 70% детей оздоровительные курсы получали регулярно, 2-3 раза в год и более. Все пациенты по показаниям прошли обследование у смежных специалистов, им проведено лабораторное дообследование. Проводилась школа здорового образа жизни: коррекция режима дня, питания и т.д. Лечебно-профилактический курс включал аппаратную физиотерапию, ЛФК (как групповые занятия, так и индивидуальные), массаж, спелео- и аерозольную терапию, фитотерапию, иглорефлексо- и лазеротерапию, электросон. Оценку эффективности проводимых медицинских мероприятий осуществляли по динамике частоты обращаемости, количеству и тяжести, длительности обострений, объему медикаментозной терапии. Результат лечения оценивали как «улучшение», «без улучшения», «ухудшение». Как показал анализ, количество обострений в группе пульмонологических, аллергологических больных и пациентов с гастропатологией уменьшилось в 1,5-1,8 раза, в группе детей с неврологическими нарушениями в 0,8 раза. У детей с ортопедической патологией (преимущественно искривления позвоночника, деформации стопы) уменьшились болевые ощущения, 37,3% школьников смогли и приобщились к занятиям спортом. В результате «улучшение» отмечено у 82,4% детей. Не отмечено отрицательной динамики («ухудшение») в состоянии наблюдаемых.
Таким образом, оздоровление детей в местных условиях можно считать оптимальным, т.к. оно проводится, не нарушив процесс обучения, что важно, учитывая специфику контингента (преимущественно школьники и подростки), в привычных домашних условиях, своевременно. Комплекс мероприятий, проведение которых возможно в условиях отделений восстановительного лечения при детских больницах, может помочь педиатру справится с задачей лечения больных детей, снижения случаев хронизации процесса, оказания корректной профилактической медицинской помощи подростающему поколению в критические периоды развития, создания условий для формирования здорового детского организма.
Литература
1. Здоров’я населення та діяльність галузі охорони здоров’я в 1990-2002 р.р.: Статистично-аналітичний довідник.-К.:ЦМС.- 2003.-С.210-223.
2. Кучма В.Р. Оценка риска влияния факторов окружающей среды на здоровье детей//Гиг. и санит.-2002.-№6.-С.51-53.
3. Ласица О.И., Ласица Т.С. Бронхиальная астма в практике семейного врача.-Киев, ЗАО «Атлант UMS».- 2001.-С.246.
4. Леженко Г.О., Компанієць В.М., Пашкова О.Є. Природні та преформовані фізичні фактори в педіатрії - Запоріжжя, вид-во ЗДМУ.-2006.- 138 с.
5. Пархоменко Л.К. Медико-социальные проблемы сохранения здоровья подростков в Украине//Здоровье ребенка.-2006.-№1.-С.15-17.
6. Солдатенко С.С., Савченко В.М., Пидаев А.В. Сравнительная эффективность лечебных факторов у больных бронхиальной астмой// Украинский пуль монологічний журнал.-2000.-№2.-С.25-26.
7. Справочник по санаторно-курортному отбору/ Под ред. проф. В.М. Боголюбова.- М. «Медицина».-1986.-528 с.
|