| |
Н.Ю.Резніченко.
ВПЛИВ СОЦІАЛЬНО-ЕКОНОМІЧНИХ ТА ПСИХОЛОГІЧНИХ ЧИННИКІВ НА РОЗВИТОК ВУГРОВОЇ ХВОРОБИ У ПІДЛІТКІВ
Запорізька медична академія післядипломної освіти, м.Запоріжжя, Україна
Матеріали та методи
З метою оцінки впливу соціально-економічних, психологічних чинників на розвиток та перебіг вугрової хвороби, а також оцінку якості життя цих хворих нами проведено анкетування 183 хворих на вугрову хворобу. В тому числі на запитання анкети відповіли 60 хворих на камедональну форму захворювання, 103 – на папуло-пустульозну. Контрольну групу склали 107 пацієнтів без вугрової хвороби. Пацієнти заповнювали 4 анкети: І - стосовно соціально-економічних, житлових умов та якості харчування; ІІ – шкала якості життя (С.И.Должанский, 2001); ІІІ – оцінка ситуативної тривожності за Спілбергером; ІV – оцінка особистісної тривожності за Спілбергером.
Результати та обговорення
Отримані результати проаналізували в залежності від наявності камедональної або папуло-пустульозної форми захворювання та надали на табл. 1, 2.
Як видно з табл. 1, хворі на вугрову хворобу достовірно частіше відзначали наявність стресів при навчанні, гірших житлових умов, харчування, більш низький середній прибуток на члена сім’ї, рідше вживання риби та морепродуктів, більш частого споживання макаронних виробів та картоплі. Дещо менше вони вживали м’яса, м’ясопродуктів, овочі та фруктів, проте статистично достовірної різниці між групами за цими показниками нами не отримано. Приблизно з однаковою частотою в групах відзначається паління цигарок та вживання алкоголю. Вищенаведене свідчить, що хворі на вугрову хворобу мають гірші економічні та побутові умови, що відображається на можливостях забезпечення адекватного харчування. Розглядаючи показники в групах з камедональною та папуло-пустульозною формами захворювання, нами встановлено, що гірші економічні та побутові умови мають хворі на папуло-пустульозну форму вугрової хвороби. Хворі камедональною формою захворювання в порівнянні зі здоровими мають статистично достовірну різницю лише по частоті вживання риби, морепродуктів, овочів, фруктів, макаронних виробів та картоплі. Хворі на камедональну форму захворювання рідше вживають рибу, морепродукти, овочі, фрукти, а частіше макаронні вироби та картоплю, що при приблизно однакових економічних умовах свідчить про їх ментальні особливості.
Таким чином, результати дослідження, наведені в табл. 1, свідчать про певний вплив соціально-економічних, харчових та ментальних чинників на розвиток та перебіг вугрової хвороби.
Якість життя хворих на вугрову хворобу надана в табл. 2, з якої видно, що у хворих підлітків вона гірша, ніж у здорових. Хворі відзначають гіршу оцінку таких показників, як обмеження в дієті, відчуття тривоги, депресія, невпевненість у собі, погіршення уваги, пам’яті, матеріальні труднощі у зв’язку з хворобою, конфлікти в сім’ї, побічні дії ліків. При цьому нами встановлено, що інтегральний показник та окремі показники, в порівнянні з групою здорових підлітків, статистично гірші лише при папуло-пустульозній формі захворювання. У осіб з камедональною формою захворювання в середньому якість життя не відрізнялась від здорових.
Стан тривожності нами розглянутий при аналізі ситуативної та особистісної тривожності за Спілбергером. Як видно з табл. 2, у здорових осіб, які проживають в умовах великого промислового міста, інтегративний показник ситуативної тривожності знаходиться на верхній межі нормальних значень показника. Це свідчить про те, що проживання у великому промисловому місті сприяє розвитку тривожності. У хворих на вугрову хворобу середній показник ситуативної тривожності перевищує межу нормального значення. Також перевищує цю межу і показник тривожності у хворих на папуло-пустульозну форму захворювання. При камедональній формі захворювання показник оцінки ситуативної тривожності не відрізняється від такого у здорових осіб. Таким чином, хворим на папуло-пустульозну форму захворювання притаманна підвищена ситуативна тривожність.
Важливою є оцінка особистісної тривожності, яка відображає базову рису особистості. Як видно з табл. 2, у хворих на вугрову хворобу, особливо папуло-пустульозну форму захворювання, інтегральна оцінка особистісної тривожності вища, ніж у здорових. Достовірна різниця між хворими та здоровими отримана нами не лише за інтегральним показником, але й за окремими показниками, що характеризують особистісну тривожність. Таким чином, можна стверджувати, що хворим на вугрову хворобу притаманна особистісна тривожність. Потрапляючи в стресові ситуації, ці особи не адекватно реагують на фактори навколишнього середовища, що призводить до психічної напруги, змін в діяльності нервової системи.
Таким чином, наведені вище дані свідчать про вплив економічних, побутових, психогенних та ментальних чинників на розвиток вугрової хвороби в першу чергу папуло-пустульозної форми захворювання. Якість життя хворих на вугрову хворобу суттєво нижча, ніж здорових підлітків. Отримані результати необхідно враховувати при проведенні лікувально-профілактичних заходів у хворих підлітків.
Подальші наукові дослідження необхідно направити на динамічну оцінку стану тривожності на якості життя в динаміці лікування.
Лобода В.Ф., Миколенко А.З.
ШЛЯХИ ОПТИМІЗАЦІЇ ДІАГНОСТИКИ ТА ЛІКУВАННЯ ХРОНІЧНОЇ ГАСТРОДУОДЕНАЛЬНОЇ ТА ГЕПАТОБІЛІАРНОЇ ПАТОЛОГІЇ У ДІТЕЙ.
Кафедра педіатрії, Тернопільський державний медичний університет ім. І.Я. Горбачевського, м.Тернопіль.
Вступ. Патологія органів травлення була і залишається надзвичайно актуальною проблемою в педіатрії [1]. У 70-90% випадків серед дитячого населення гастроентерологічна патологія має поєднаний характер, що можна пояснити анатомічними і функціональними особливостями органів травлення та єдністю гуморальної регуляції. Перебіг хронічних захворювань гастродуоденальної та гепатобіліарної зон обтяжується наявністю супутньої патології, а також залежить від конституційних особливостей дитячого організму [2,3]. Питання діатезів у дітей в даний час вивчене недостатньо і широко дискутується [4,5,6]. Проте, враховуючи особливості аномалії конституції (АК) конкретного хворого (при наявності її у нього) лікар може прогнозувати клінічний перебіг хронічної гастродуоденальної та гепатобіліарної патології у дітей різного віку, призначати адекватне лікування та планувати профілактичні заходи.
Матеріали і методи. На базі ІІ відділення Тернопільської обласної дитячої комунальної клінічної лікарні обстежено 52 дітей з хронічною поєднаною патологією гастродуоденальної та гепатобіліарної зон віком від 7 до 17 років. Серед них було 32 (61,5 %) дівчинки та 20 (38,4 %) хлопчиків. Верифікація аномалії конституції проводилась на основі ретельно зібраного анамнезу життя (харчовий, динаміка психомоторного та фізичного розвитку, частота і тривалість ГРВІ та бактеріальних інфекцій), анамнезу хвороби (особливість розвитку провідної патології, частота інтеркурентних захворювань, ефективність лікування, частота рецидивів), генетичного і алергологічного анамнезів, об’єктивного огляду дитини з визначенням основної та супутньої патології, фонових станів, на тлі яких вона розвинулась.
Всім дітям проводились загальноприйняті клініко-лабораторні, інструментальні (ЕФГДС, ультрасонографія органів черевної порожнини) обстеження, а також визначення показників клітинної (рівень Т-лімфоцитів, субпопуляцій лімфоцитів) та гуморальної (вміст В-лімфоцитів, сироваткових Іg A, Ig M, IgG, IgE) ланок імунітету, рівень циркулюючих імунних комплексів (ЦІК) та кріоглобулінів. Вивчали відсоткову кількість популяцій та субпопуляцій лімфоцитів: показника СD3+ (функціональний маркер Т-лімфоцитів), СД4+ (субпопуляція Т-лімфоцитів-хелперів та –індукторів), СД8+ (субпопуляція цитотоксичних і супресорних Т-лімфоцитів), СД16+ (природніх кілерів), СД20+ (зрілих В-лімфоцитів) в реакції непрямої флюоресценції (модифікація М. Мента, 1983), використовуючи панелі моноклональних антитіл до лейкоцитарних антигенів. Концентрацію імуноглобулінів класів А, М, G досліджували методом прямої імунодифузії за Манчіні з співавт.(1995). Рівень загального імуноглобуліну Е вивчали імуноферментним методом з використанням антитіл-ІgЕ сироватки, запропонованої В.В.Желтвай, В.М.Чекотило (1979), в реакції споживання комплементу. Рівень циркулюючих імунних комплексів (ЦІК) в сироватці крові визначали за методом V.Haskova (1978) у модифікації Вельбері С.К. та співавторів (1988). Наявність і ступінь кріоглобулінемії в сироватці крові оцінювали за методикою Н.А.Константинова та А.Ю.Кірсанова, принцип якої полягає у вирахуванні різниці оптичних щільностей розчину сироватки крові у веронал-мединаловому буфері (РН=8,6) при 4 та 37 °С [7].
Результати досліджень та їх обговорення. Аналізуючи хронічну патологію травної системи у обстежуваних дітей, ми відмітили, що найчастіше (у 74,3 %) зустрічалося поєднання хронічного гастродуоденіту та дискінезії жовчевивідних шляхів, на другому місці – хронічний гастродуоденіт в поєднанні з хронічним холецистохолангітом ( 25,7 %). Обстежувані діти були розділені на чотири групи за типом аномалії конституції: в І групу входило 15 (28,8 %) дітей з ексудативно-катаральною аномалією конституції (ЕКАК), в ІІ – 12 (23,1 %) з лімфатико-гіпопластичною аномалією конституції (ЛГАК), ІІІ – 8 (15,4 %) з нервово-артритичною аномалією конституції, ІV групу склали 17 (32,7 %) дітей без ознак аномалії конституції.
Наші дослідження показали, що клініка хронічної патології гастродуоденальної та гепатобіліарної зон у дітей на фоні різних аномалій конституції відрізняється (табл. 1).
Таблиця 1. Клінічний перебіг хронічної патології гастродуоденальної та гепатобіліарної зон у дітей на фоні різних аномалій конституції.
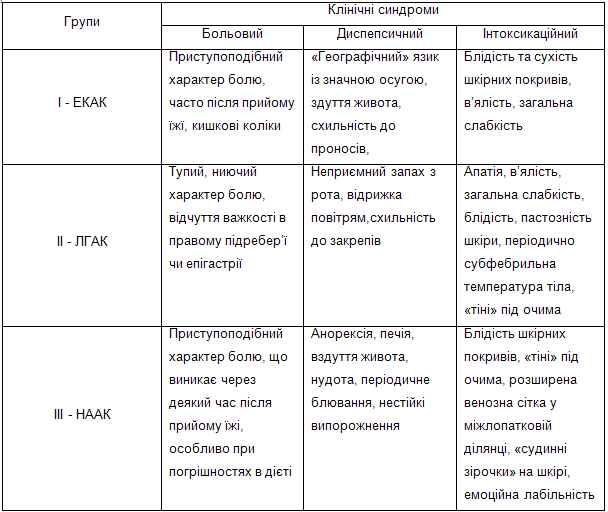
При лабораторному обстеженні дітей з хронічною поєднаною патологією гастродуоденальної та гепатобіліарної зон виявлено наступне: у хворих з ЕКАК в 92,1 % визначалася еозинофілія, у 73,5 % - гіпопротеїнемія. 62,3 % дітей з ЛГАК мали лімфоцитоз та нейтропенію. У 92,8 % пацієнтів з НААК спостерігалася урат- або фосфатурія.
Дослідження показників імунної системи у обстежуваних дітей показало істотну різницю в частоті імунологічних змін залежно від типу аномалії конституції (табл. 2).
Таблиця 2.Частота імунологічних змін у дітей з поєднаною гастродуоденальною та гепатобіліарною патологією залежно від аномалії конституції.
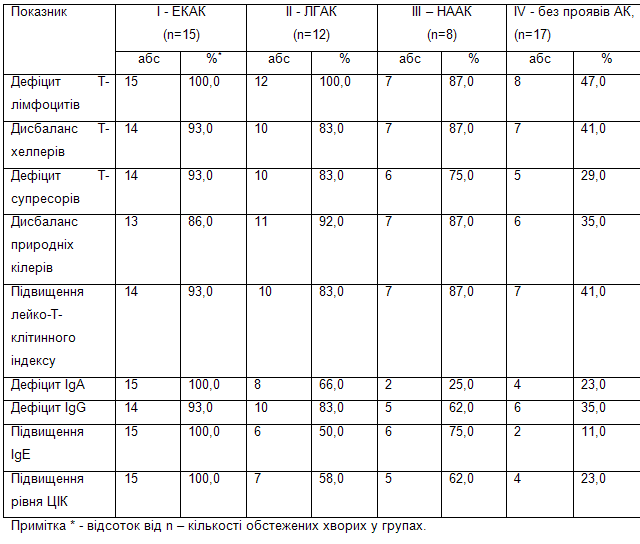
Як видно з таблиці найменша частота змін імунологічних показників спостерігається у хворих без проявів АК. Максимальні відхилення імунологічних параметрів виявлено у дітей з ЕКАК, в першу чергу дефіцит Т-лімфоцитів, Ig A, Ig G, та дисбаланс природних кілерів. На другому місці по частоті імунологічних змін знаходяться пацієнти з НААК, особливо звертає увагу підвищення Ig E у 75 % та ЦІК у 62 %.
У всіх обстежуваних дітей виявлено кріоглобулінемію, проте її рівень в різних групах відрізнявся. Так, порівняно з четвертою групою, рівень кріоглобулінів у пацієнтів першої групи був вищим у 2,2 рази, другої групи у 1,9 разів та третьої групи в 4,6 разів.
Всім пацієнтам проводилось лікування основної патології за загальноприйнятими протоколами. У дітей з різними типами діатезів в комплекс лікування включали: І група – гіпосенсибілізуючі препарати, сорбенти, пре- та пробіотики, ІІ група – адаптогени, імуномодулятори, ІІІ група – седативні препарати, ферменти, сорбенти. Крім того, з батьками пацієнтів проводились індивідуані бесіди про режим дня , харчування та конституційні особливості їхніх дітей.
Висновки.
1. Клінічні прояви хронічної поєднаної патології гастродуоденальної та гепатобіліарної зон у дітей з різними типами діатезів відрізняються.
2. На першому місці по частоті змін клітинної та гуморальної ланок імунітету знаходилися хворі з поєднаною гастродуоденальною та гепатобіліарною патологією, що протікала на тлі ЕКАК, на 2 місці були пацієнти з проявами НААК. Найменші відхилення спостерігались у дітей без аномалій конституції.
3. Найбільш суттєві зміни виявлені з боку кріоглобулівнів. Найвищий рівень кріоглобулінемії зафіксований у хворих з проявами НААК.
4. Виявлені клініко-лабораторні відмінності у хворих з хронічною гастродуоденальною в поєднанні з гепатобіліарною патологією на фоні аномалій конституції спонукають вносити корективи до основних протоколів лікування.
Т.И.Окул, Ю.Г.Резниченко, Р.Л.Шевченко, В.И.Бессикало, В.Г.Малюга, Н.С.Токарева, О.В.Неделька.
ПРИМЕНЕНИЕ СПЕЦИФИЧЕСКОЙ АЛЛЕРГОВАКЦИНАЦИИ С ИСПОЛЬЗОВАНИЕМ МИКСТ-АЛЛЕРГЕНОВ В ВИДЕ ДРАЖЕ.
Запорожская областная детская клиническая больница, Запорожский государственный медицинский университет, г.Запорожье.
РЕЗЮМЕ
Проанализирована эффективность применения пероральной специфической аллерговакцинации при лечении аллергической патологии у детей. Установлена высокая эффективность метода лечения. Рекомендуется более широкое применение пероральной специфической аллерговакцинации в практическом здравоохранении.
SUMMARY
The effectiveness of the use of peroral specific allergovaccination in allergic pathology treatment in children has been analyzed. The high effectiveness of the treatment method has been established. The wider use of peroral specific allergovaccination in practical health care is recommended.
Частота аллергических заболеваний продолжает увеличиваться, возрастают финансовые затраты на лечение больных и социальное обеспечение инвалидов вследствие аллергической патологии [2, 3, 5, 6]. Это требует поиска новых путей для лечения заболеваний и предупреждения осложнений [4, 8, 9]. Специфическая аллерговакцинация (САВ) в течение десятилетий остается одним из основных методов лечения аллергических заболеваний [1, 7]. Этот метод лечения продолжает развиваться и совершенствоваться. В последние годы в практику внедряется применение микст-аллергенов в виде драже. Анализ эффективности новых подходов к проведению специфической аллерговакцинации будет способствовать улучшению эффективности лечения больных с аллергопатологией.
Материалы и методы
С целью оценки клинической эффективности применения микс-аллергенов в виде драже нами было проанализовано лечение 387 больных с аллергопатологией, которые получали специфическую аллерговакцинацию микст-аллергенами в виде драже в возрасте от 5 до 18 лет. 84,6% детей страдали бронхиальной астмой в сочетании с аллергическим ринитом, 15,4% - сезонным и круглогодичным аллергическим ринитом. САВ аллергенами в виде драже применяли с 2003 года. В работе использовали микст-аллергены, которые выпускаются ООО «Иммунолог». Препарат микст-аллергенов бытовых представляет собой смесь аллергенов домашней пыли и пера подушки, а пыльцевых – смесь аллергенов пыльцы амброзии, полыни, лебеды и подсолнечника. 218 детей (56,3%) получали микст-аллергены бытовые, 72 (18,6%) – микст-аллергены пыльцевые, 97 (25,1%) – сочетание микст-аллергенов бытовых и пыльцевых. Кроме того проанализировали эффективность лечения 167 детей, которые получали САВ с традиционными парентеральными аллергенами начиная с 2003 года (контрольная группа). Показанием к назначению САВ было повышение уровня общего IgE не менее чем в 2,5-3 раза выше нормы и наличие положительных кожных проб с причинно-значимым аллергеном. Терапия проводилась при достижении стойкой ремиссии, для достижения которой по показаниям использовали ингаляционные кортикостероиды, мембраностабилизаторы, топические назальные кортикостероиды. В большинстве случаев нами использовалась стандартная, рекомендуемая производителем, схема назначения препарата. Однако на предварительном этапе у 32% детей в возрасте 5-7 лет, а также при тяжелом течении заболевания отмечались обострения основного заболевания. Это послужило причиной поиска индивидуальных схем назначения микст-аллергенов, а также сочетанное их назначение с другими лечебными средствами. При планировании схем назначения аллергенов нами обязательно учитывались тяжесть заболевания и возраст пациента. Это позволило проводить САВ 94% детей, которым она была показана. Одним из необходимых условий для проведения САВ явилось проведение элиминационных мероприятий в жилище, где проживал ребенок.
Результаты и обсуждение
Наблюдение за детьми, получавшими пероральную САВ в течение 4 лет показало, что у 94% детей, страдающих интермиттирующей бронхиальной астмой, бронхиальной астмой с легким течением при двухлетнем применении САВ в течение года приступы удушья отсутствовали. При двухлетнем пероральном применении САВ у 34% больных аллергическим ринитом обострений заболевания в течение года не было, у 43% детей – отмечено значительное улучшение, у 17% -улучшение. Только у 6% детей нами не отмечено существенных изменений динамики клинических проявлений. Наиболее выраженный положительный эффект получен в плане динамики отека слизистой.
При среднетяжелом течении бронхиальной астмы и двухлетнем применении САВ на фоне комплексной терапии в течение года приступы отсутствовали у 14% детей, частота приступов удушья сократилась до 2 раз в месяц у 72% пациентов, несколько уменьшилась частота обострений у 9% детей, не было изменений клинической картины у 5%. Следует отметить отсутсвие тяжелых приступов удушья у больных, которые получали САВ.
Среди пролеченных больных было 17 детей (4,4%), страдающих тяжелым течением бронхиальной астмы, которые длительно получали комбинированные ингаляционные кортикостероиды. При стабилизации состояния, на фоне приема кортикостероидов, пациентам была начата САВ с причинно значимыми аллергенами по индивидуальным схемам с дальнейшим переводом на поддерживающую дозу 2000 PNU в месяц. В результате трехлетнего лечения достигнута значительная положительная динамика: 11 детей стали получать ингаляционные кортикостероиды только короткими курсами (до 1,5 месяца) 2 раза в год, а у 6 (24,3%) - потребность в применении ингаляционных стероидов отпала.
Важным для оценки эффективности лечения является безопастность метода, отсутствие побочных эфектов. Нами проанализировано наличие побочных эфектов при применении пероальной САВ. В течение 4 лет при использовании метода пероральнойСАВ только в 2 случаях отмечено побочную реакцию в виде острой крапивницы и болей в животе, тошноты после приема аллергена у мальчиков - подростков. При дополнительном обследовании у них был диагностирован хронический гастродуоденит, ассоциированный с H.pylori. Дальнейшее проведение САВ этим пациентам осуществлялось парентеральным методом.
Кроме динамической оценки клинической картины заболевания в ходе проводимой САВ, нами в динамике оценивались и данные дополнительных методов исследования.Через 2 года от начала САВ повторно исследовался уровень общего IgE, проводились повторные кожные пробы с причинно значимыми аллергенами. Хотя уровень общего IgE не отражает в полной мере эффективность САВ, однако он является важным показателем общей аллергической настройки организма. Проведенный анализ показал, что в течение двухлетнего проведения САВ уровень IgE у 68% детей снизился в 1,5-2 раза, а у 12% - снизился до значений здоровых лиц. Положительные кожные пробы сохранялись спустя 2 года у всех пациентов.
Благодаря внедрению пероральной САВ средняя длительность пребывания пациентов на койке сократилась с 13,2 (2003 г.) до 11,2 (2006г.) дней.
Сравнивая результаты лечения больных с аллергической патологией, которым применялась САВ пероральным и традиционным парентеральным способом, нами отмечены приблизительно одинаковые клинико-лабораторные результаты. Преимуществом применения пероральной САВ является возможность амбулаторного лечения, отсутствие необходимости в инъекциях, что позволяет уменьшить негативное психогенное воздействие при проведении терапии. Это особенно важно в педиатрической практике.
Вышеизложенное позволяет говорить о высокой эффективности перорального применения САВ при лечении аллергической патологии у детей и позволяет рекомендовать его для более широкого применения в практическом здравоохранении.
Т.В. Кобец, Н.С. Снеткова.
КРИСТАЛЛИЧЕСКИЕ АГРЕГАТЫ РОТОВОЙ ЖИДКОСТИ У БОЛЬНЫХ С ДЕРМАТОРЕСПИРАТОРНЫМ СИНДРОМОМ (ДРС)
Крымский государственный медицинский университет им. С.И. Георгиевского, Симферополь
В литературе последних лет обсуждается возможность диагностики различных видов патологии по морфологии микрокристаллизации. Известно, что слюна способна кристаллизоваться и образовывать узоры в виде листа папоротника или морозного узора. Морфология этих узоров существенно изменяется в зависимости от имеющегося у пациента заболевания, поэтому делаются попытки использовать их для диагностических целей.
Целью нашего исследования явилось изучение вариантов кристаллических агрегатов в ротовой жидкости у детей с ДРС иммунного и не иммунного генеза. Исследовано 32 ребенка с ДРС (16 мальчиков и 16 девочек) в возрасте от 3х до 11 лет. Дети были разделены на две группы, с учетом уровня Ig E в сыворотке крови. В 1-ю группу вошли 16 детей, уровень Ig E составил 100, 4 МЕ/мл (норма до 25 МЕ/мл), во 2-ю - 16 детей с ДРС и уровнем Ig E в сыворотке крови 18,2 МЕ/мл.
Контрольную группу составили 15 практически здоровых детей, в той же возрастной категории. В качестве материала исследовали смешанную слюну (РЖ). У всех исследуемых пациентов изучали показатель микрокристаллизации слюны (ПМС), площадь (S) и периметр (Р) кристаллов слюны и соотношение площади и периметра (S/P).
Как показало исследование у детей с ДРС (ПМК) было выше в 2 раза в 1-й группе и в 3 раза во 2-й группе. У последних, был также повышен в 3,5 раза (Р), а вот (S/P) было в 4 раза выше в 1-й группе. Дети в сравниваемых группах также отличались по количественным, качественным признакам и форме кристаллов. Что позволило нам сделать вывод, что изучение вариантов кристаллических агрегатов в ротовой жидкости у детей явяется информативным, неинвазивным методом, позволяющим диагностировать генез дерматореспираторного синдрома у детей.
Т.В. Кобец, Стафеев С.К.
ФАКТОРЫ РИСКА ОСЛОЖНЕННОГО ТЕЧЕНИЯ ПЕРИОДА НОВОРОЖДЕННОСТИ У ДЕТЕЙ.
Крымский государственный медицинский университет им. С.И. Георгиевского, Симферополь
С целью определения факторов риска осложненного течения периода новорожденности у детей, нами было исследовано 513 пар мать-ребенок. Все дети находились в периоде новорожденности в отделении патологии новорожденных. Были изучены группы крови систем АВО и Rh у матери и ребенка, массо-ростовые показатели при рождении ребенка, клинические характеристики, пол, показатели гемодинамики и биохимические, акушерский анамнез и течение родов у матери.
Как показало исследование, наиболее часто у детей встречались пороки нервной системы (ПНС)-46%, желтухи-14%, врожденные пороки сердца (ВПС)-5%. Среди обследованных пар совместимые мать-плод встречались в 3, 3 раза чаще чем несовместимые. У 35% детей совместимых с матерью по системам АВО и Rh была выявлена желтуха с высокой гипербилирубинемией и признаками печеночной энцефалопатии. У таких детей необходимо исключать врожденный гепатит, внутриутробную инфекцию, врожденные пороки развития желчевыводящих путей, гипотириоз и др. патологию. При несовместимости матери и плода по группам крови Rh риск развития гемолитической болезни новорожденного возрастает с каждой последующей беременностью, в то время как при несовместимости по системе АВО, гемолитическая болезнь новорожденного может развиться уже при первых родах.
Выявлена прямая связь между уровнем билирубина и АЛТ, АСТ. Чем выше эти показатели, тем больше поражение печени, а соответственно высокий риск развития печеночной энцефалопатии. Как показало исследование, при несовместимости матери и плода по группам крови систем АВО и Rh у ребенка страдает иммунитет, прежде всего клеточный, что, по-видимому, и приводит в дальнейшем к развитию повторных респираторных заболеваний. Наиболее часто рождаются несовместимые по системе АВО дети у матерей с фенотипом О-52% (чаще встречаются мальчики), фенотипом В-27% , а фенотипом А-21%(два последних чаще встречаются у девочек). У девочек чаще выявляются пороки развития сердца и ЦНС (P<0,05). Это позволяет считать фактором риска развития пороков, как больших, так и стигм дизэмбриогенеза фенотип А и В у матери девочек несовместимых по системе АВО. У новорожденных детей несовместимых с матерью по Rh фактору чаще встречалась внутриутробная гипоксия и низкая масса тела ребенка при рождении, а у их матерей отмечалось осложненное течение беременности.
Таким образом, дети несовместимые по системам АВО и Rh с матерью, даже в случае отсутствия гемолитической болезни новорожденного, являются группой высокого риска сниженной резистентности к влиянию как внутренних, так и внешних патологических факторов. Неблагоприятный акушерський анамнез является также фактором риска осложненного течения беременности и пери ода новорожденности ребенка.
АНАЛИЗ СТРУКТУРЫ ЗАБОЛЕВАЕМОСТИ И ЭФФЕКТИВНОСТИ ПРОТИВОРЕЦИДИВНОЙ ТЕРАПИИ ХРОНИЧЕСКИХ ЗАБОЛЕВАНИЙ ОРГАНОВ ПИЩЕВАРЕНИЯ У ПОДРОСТКОВ В ГАСТРОЭНТЕРОЛОГИЧЕСКОМ ОТДЕЛЕНИИ 2-Й ДЕТСКОЙ КЛИНИЧЕСКОЙ БОЛЬНИЦЫ ГОРОДА СИМФЕРОПОЛЯ
О.М.Лебедева, И.А.Бабич, Л.И. Семенова, Т.И.Мальчикова
Крымский государственный медицинский университет им. С.И.Георгиевского, Симферополь
Целью работы является анализ структуры заболеваемости и эффективности проводимой противорецидивной терапии подросткам с хронической патологией пищеварительной системы за период 2004 – 2007 годы, проживающим на территории А.Р.Крым.
Под наблюдением находились 800 подростков (2004 г.- 284 ребенка, 2005 г.- 246, 2006 г.- 188, и первое полугодие 2007 г. – 82 подростка), получавших плановую противорецидивную терапию хронических заболеваний ЖКТ в гастроэнтерологическом отделении 2-й детской клинической больницы г. Симферополя.
Общее количество пролеченных в стационаре больных гастроэнтерологического профиля составило в 2004 г. – 1054 ребенка, 2005 г.- 1157, 2006 г. – 1244, первое полугодие 2006 г.- 642 ребенка.
Процент подростков от общего количества пролеченных детей составил соответственно в 2004 г. – 27,1%, в 2005 г. – 21,3%, в 2006 г. – 32,7%, в первом полугодии 2007 г. – 12,8%. Эти данные свидетельствуют об ежегодном увеличении общего количества пролеченных больных и уменьшении количества пролеченных подростков, что связано с уменьшением численности детей подросткового возраста.
В структуре заболеваемости подростков с хронической патологией ЖКТ превалирующими являются хронические гастродуодениты, хронические гастриты, язвенная болезнь двенадцатиперстной кишки и желудка. У 89% больных этиологическим фактором являлся Н.pylori. Всем больным проводилось обследование и лечение в соответствии с утвержденными протоколами. У всех больных отмечалась положительная динамика по результатам клинических и инструментальных методов обследования.
Таким образом, у подростков, страдающих хронической патологией ЖКТ, ведущее место занимает патология гастродуоденальной зоны.
Плановая противорецидивная терапия в условиях специализированного ста-ционара по утвержденным протоколам оказывает положительный эффект и улучшает прогноз заболевания.
ОЦЕНКА ЭФФЕКТИВНОСТИ ЭРАДИКАЦИОННЫХ СХЕМ АНТИХЕЛИКОБАКТЕРНОЙ ТЕРАПИИ У ДЕТЕЙ С ХРОНИЧЕСКОЙ ГАСТРОДУОДЕНАЛЬНОЙ ПАТОЛОГИЕЙ
И.А.Бабич, О.М.Лебедева, А.В.Лузин, Е.Н. Ермакова
Крымский государственный медицинский университет им. С.И. Георгиевского, Симферополь
Цель работы - изучение эффективности эрадикационных («тройных») схем антихеликобактерной терапии детям с хронической гастродуоденальной патологией, ассоциированной с Н.pylori.
Нами было обследовано 103 ребенка в возрасте от 6 до 14 лет с хроническими НР-ассоциированными заболеваниями гастродуоденальной зоны в периоде обострения. Диагноз устанавливали с помощью ЭФГДС, бактериоскопического и дыхательного методов (ХЕЛИК-тест), интрагастральной рН-метрии. Все дети проходили недельный курс «тройной» антихеликобактерной терапии.
52 ребенка (1 группа) получали следующую антихеликобактерную терапию: де-нол 4 мг/кг/сутки, нифуроксазид 20 мг/кг/сутки, амоксил 25мг/кг/сутки.
51 ребенку (2 группа) в курс антихеликобактерной терапии были включены омепразол в дозе 0,5 мг/кг/сутки, амоксил 25 мг/кг/сутки, кларитромицин 7,5 мг/кг/сутки.
Эрадикационную эффективность назначенных схем антихеликобактерной те-рапии оценивали по динамике жалоб, объективных данных, через 4 недели после окончания лечения проводили ХЕЛИК-тест.
В результате проведенного лечения эффективность эрадикации в 1 группе составила 88,5%, во 2 группе – 90,2%.
Таким образом, доказана высокая эффективность проведенных эрадикационных («тройных») схем антихеликобактерной терапии детям с хронической гастродуоденальной патологией, ассоциированной с Н.pylori.
СОЦИАЛЬНЫЕ И МЕДИЦИНСКИЕ АСПЕКТЫ РАБОТЫ
РЕСПУБЛИКАНСКОГО ДОМА РЕБЁНКА «ЁЛОЧКА» Г. СИМФЕРОПОЛЯ
А. В. Лузин, Т.В. Кузьменко, Г. Б. Тимофеева
Крымский государственный медицинский университет им.С.И.Георгиевского,
Крымский республиканский дом ребёнка «Ёлочка», г.Симферополь, Украина
На 01.01.2007 года в республиканском доме ребёнка находится 149 детей. Поступил 91 ребёнок, из них до 1 года – 70. За прошедший 2006 год, коечный состав и структура дома ребёнка не изменились, но увеличилось количество детей первого года жизни. Так, в течении 2005г. в дом ребёнка поступило 48 детей в возрасте до 1-го года, а в 2006 г. - 70.
В структуре заболеваемости детей дома ребенка первое место занимают заболевания нервной системы - 238 (48.9%), в сравнении с прошлым годом эта цифра остается на прежнем уровне, а число острых респираторных заболеваний, занимающих второе место несколько снизились с 184 (39.6%) до 167 (34.5%), но по-прежнему остаются на достаточно высоком уровне, на третьем месте - врожденные пороки развития 38 (7.8%), в 2005г. - 30 (6.8%).
Реабилитация детей проводится с учетом всех требований методики «Тандем», широко используя преемственность в работе служб (массаж, ЛФК, физиотерапия, занятия с логопедом, психологом, воспитателем, индивидуальная работа с ребёнком сотрудников группы).
На 01.01. 2006г. в РДР «Ёлочка» состояло на учёте 54 ребёнка-инвалида, в течении года оформлены медицинские заключения на 34 ребёнка (3 из которых повторно), выбыло 13 детей-инвалидов, умерло-5.
Усыновлено за 2006 год – 30 детей, из них гражданами Украины – 16; гражданами других государств – 14. Отдано в опеку – 12 детей.
|